www.MedSpaMx.com Es la pagina de donde encontrarás más y mejor contenido de estos temas
La luz pulsada intensa consiste en la emisión de pulsos de luz de alta intensidad -no coherente, no láser-. La regulación de la profundidad de la penetración y el grado de calor aplicados permite que una fototermolisis selectiva contra blancos específicos como la hemoglobina, melanina.
La posibilidad de la luz pulsada intensa de emitir cientos y hasta miles de colores de luz permite adaptar los parámetros en cada tratamiento para dirigir la fototermolisis al blanco deseado: pelo, vasos sanguíneos u otros componentes de la piel6.
Son sinónimos: Intense Pulsed Light Therapy, Light Láser, MultiLight, Photo Láser.
• Características técnicas
La luz pulsada intensa emite luces de cientos o miles de colores a un tiempo, en un rango de 500 a 1200 nm, incluyendo verde, amarillo, rojo e infrarrojo. Dependiendo del tipo de lesión pueden usarse filtros de corte de varias longitudes de onda 515, 550, 570, 590 a 755 nm con el objetivo de eliminar las ondas más cortas.
La longitud de onda mayor penetra hasta niveles más profundos y protege las capas más superficiales de la piel. La longitud de onda más corta se emplea para tratar lesiones más superficiales y no dañar estructuras más profundas.
La luz se libera en pulsos únicos, dobles o triples y hasta quíntuples de 2 a 25 milisegundos cada uno, con intervalos variables de 10 a 500 milisegun- dos. Es posible regular la duración de cada uno y el intervalo. Los pulsos de mayor duración son de elección para tratar lesiones de mayor tamaño.
> número de pulsos > longitud de onda > intervalo = > calor > profundidad
Si bien el paciente ideal es caucásico, descendiente de europeos, con piel elástica no oleosa; estas características de flexibilidad y variabilidad hacen de la luz pulsada intensa una modalidad terapéutica adaptable a cada paciente.
optimizando los resultados y minimizando los efectos adversos. Luz pulsada intensa variable (VPL) ofrece mayor flexibilidad y permite tratar pacientes con piel oscura.
El paciente con riesgo de complicaciones.
✓ Tendencia a los queloides o secuelas de hiper o hipopigmentación.
✓ Fototipo V y VI.
✓ Diabetes.
✓ Tratamiento con anticoagulantes, antiagregantes.
✓ Embarazadas.
Luz pulsada intensa: aplicaciones en dermatología
Ruby Medina Murillo*
Rev Hosp Jua Mex 2011; 78(4): 240-243 Medina Murillo R. Luz pulsada intensa
RESUMEN
En dermatología el láser ha tenido varias aplicaciones, pues la piel posee cualidades como modelo experimental. La luz pulsada intensa (IPL) es la emisión de luz policromática incoherente de alta intensidad de manera pulsada, fue comercializada en 1994; actualmente es posible controlar la luz mediante una computadora. Es un tratamiento no invasivo para tratar lesiones dermatológicas, vasculares y pigmentarias; además, es utilizada para depilación, fotorrejuvenecimiento y contra el acné.
Palabras clave: Luz pulsada intensa, luz policromática, láser.
ABSTRACT
In dermatology, lasers have been several applications, because the skin has qualities as an experimental model. Intense Pulsed Light (IPL) is the emission of incoherent polychromatic light in a pulsed high-intensity, was marketed in 1994; and now the light can be controlled by a computer. It is a non-invasive treatment to treat skin lesions, vascular and pigmented, it is also used for hair removal, photorejuvenation and acne.
Key words: Intense pulse light, polychromatic light, laser.
INTRODUCCIÓN
La luz pulsada intensa (IPL) es la emisión de luz policromática incoherente de alta intensidad de manera pulsada; el efecto térmico que causa es más o menos selectivo. Se ejerce un control de la longitud de onda del espectro de la luz, así como de su frecuencia y la duración de la pulsación.
El uso de la luz policromática infrarroja fue descrito por primera vez, en 1976, por Muhlbauer para el tratamiento de malformaciones vasculares.1 La fototermólisis de estruc- turas pigmentadas y organelos por absorción selectiva de radiación pulsada fue descrita, en 1983, por Anderson y Parrish.2 En 1990 Goldman y Eckhouse describieron una nueva luz de alta intensidad para el tratamiento de lesiones vasculares.3 La IPL fue comercializada como un equipo médico de tratamiento en 1994; estos equipos han sufrido constantes modificaciones para incrementar su seguridad, actualmente es posible controlar la luz mediante una computadora con un capacitador que genera luz de alta intensidad policromática pulsada.
La energía eléctrica del capacitador al atravesar gas xenón produce una luz brillante que se convierte en ener- gía óptica. La emisión del espectro de la IPL se encuentra en los rangos de 500 a 1,300 nm utilizando la colocación de filtros, lo que provoca la emisión de ondas policromáticas versátiles. La primera generación de IPL emitía luz infrarroja como parte del espectro, lo cual ocasionaba daño epitelial y otros efectos secundarios; los de segunda generación cuentan con filtros de agua con lo que disminuyen estos efectos. La IPL es parecida al láser en su principio básico, en la absorción de foto- nes y cromóforos endógenos y exógenos de la piel, transfiriendo la energía a estos cromóforos; esta transferencia genera calor con la subsiguiente destrucción de las estructuras, esta absorción no es de luz coherente y, por lo tanto, la quemadura no es específica. Los elementos que actúan como cromóforos en la piel son la hemoglobina, melanina y el agua, que absorben el espectro de luz; de tal manera que no se necesita una luz monocrómática para causar termólisis.
La IPL emite ondas de tres espectros en un solo haz de luz; esta versatilidad conlleva a poca selectividad en un rango de milisegundos en comparación con el láser –cuya pulsación es baja– para que la relajación termal prevenga daño en el tejido. En la IPL la combinación de ondas, pul- saciones e intervalos de fluido facilita el tratamiento en el acné, en lesiones pigmentadas, vasculares, depilación, fotodaño y cicatrices; este rango de tratamiento implica el riesgo de causar diversos efectos, ya que el daño térmico no es específico. Por otra parte, su costo es menor que el de un láser, se requiere la aplicación de un gel y la respuesta local es inmediata.4
CONSIDERACIONES TÉCNICAS
En el campo de la dermatología la utilización de láser ha tenido un desarrollado considerable porque la piel posee numerosas cualidades como modelo experimental. La IPL no es un láser propiamente dicho, ya que se basa en la generación de una fuente de luz policromática no coherente de alta intensidad, el espectro de luz que emite va de 515 a 1,200 nm. Es posible la colocación de diferentes filtros según el problema que se quiera tratar; se pueden manipular también las duraciones y las modalidades de los pulsos, intervalos de onda y fluencias utilizadas; la luz se libera en lapsos de uno, dos o tres pulsos de 2 a 25 min de duración, con intervalos variables.
Una de las principales ventajas es el bajo costo del equipo y que se trata de un tratamiento no invasivo; por otra parte, se logra una gran cobertura de piel durante la aplicación y alta versatilidad para tratar una gran variedad de lesiones dermatológicas, con una tecnología ya bien documentada en la literatura mundial. Entre las desventajas se encuentran la inconsistencia del espectro y el flujo de la emisión de la luz; el dispositivo de aplicación directa tie- ne un peso elevado, lo que dificulta su manejo, la emisión no es susceptible de ser enfocada, requiere la aplicación de un gel sobre el área a tratar, se requiere el contacto directo del dispositivo de aplicación con la piel a tratar.
La interacción entre la luz y el tejido para que la fuente de luz produzca un efecto en este último debe ser absorbida por el tejido diana y convertida en energía calorífica; finalmente, el efecto biológico es determinado por la temperatura alcanzada. A mayor longitud de onda, mayor es la penetración de la luz en el tejido, no toda la luz que incide en la superficie cutánea es absorbida por el cromóforo diana. La mayor parte de la luz se dispersa y otra parte se transmite a través del cromóforo diana. Una pequeña cantidad es reflejada, por lo que se infiere que a mayor tamaño de haz de luz menor dispersión.
Otro factor importante a considerar es el tiempo de relajación térmica que se define como el tiempo necesario para que un tejido o estructura disminuya su temperatura hasta la mitad de la que inicialmente había sido elevada. Las estructuras de gran tamaño tienen un tiempo de relajación mayor que las pequeñas, por lo que tardan más tiempo en enfriarse, pero por otra parte también tardan más en calentarse. El tiempo de relajación térmica de la epidermis es de 10 min, en tanto que el de los melanosomas es de 0.5 a 1 min, y el de los capilares de diámetro de 10 a 100 micrómetros es de 1 min.
El procedimiento es comparable con el del láser, requiere de consentimiento informado; en el postoperatorio se presentan eritema, ampollas, púrpura, costra, hipo e hiperpigmentación; también se puede presentar atrofia, cicatriz hipertrófica o queloide y riesgo de infecciones.5
El procedimiento está contraindicado durante el embarazo, lactancia y durante el uso de retinoides, medicamentos fotosensibilizantes, enfermedades genéticas fotosensibilizantes, diabetes mellitus, hemofilia, implantes, cardiopatías y herpes simple.
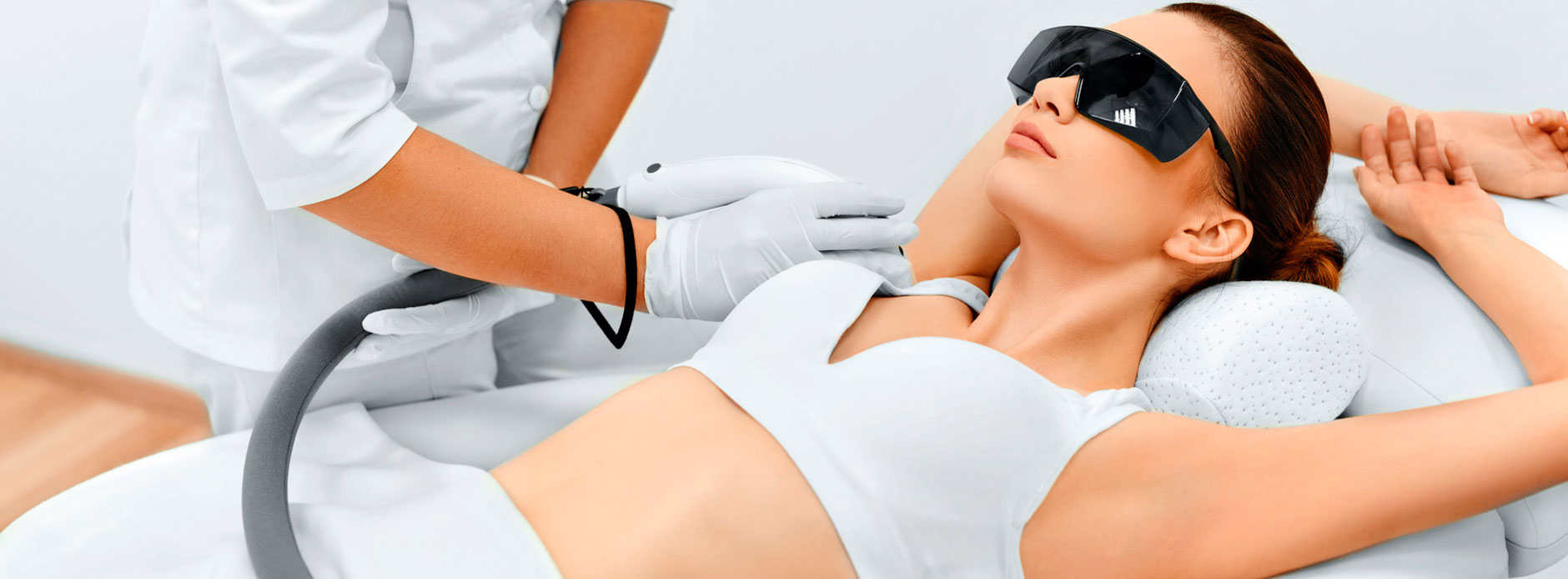
El área a tratar debe estar limpia y rasurada, con una adecuada protección de los ojos del paciente y del que aplica el procedimiento.
Primero se aplica una película de gel transparente entre la superficie cutánea y el cuarzo transmisor de los pulsos de luz; el gel sirve de transmisor de luz y permite refrigerar la superficie cutánea, el tratamiento es indoloro, no requiere ningún tipo de anestesia. En algunas zonas, y con algunas intensidades de energía aplicada, los pulsos de luz –no obstante– pueden provocar una sensación de quemazón o un pequeño calambre; esto puede controlarse con la aplicación de una crema anestésica o la aplicación de compresas frías pre y postratamiento que ayudan a evitar la inflamación.
Es importante considerar algunos aspectos previos al tratamiento, no se deben utilizar medicamentos fotosensibilizantes, anticoagulantes; no se debe utilizar en pieles bronceadas, ni en fototipos de piel IV, V y VI, ya que pueden presentarse quemaduras transitorias, hiper o hipopigmentaciones.
En cuanto a las consideraciones postratamiento se debe evitar la exposición a rayos ultravioleta, aplicar compresas frías, emolientes o cremas antiinflamatorias o antibióticos tópicos. En ocasiones, después del tratamiento, se puede observar la aparición de una reacción tipo urticarial local retardada que puede durar de 12 a 24 h. El paciente puede aquejar también un poco de dolor en el área atendida, que puede ser tratado mediante la utilización de frío local. El tratamiento se puede repetir cada tres semanas.
Se debe dar seguimiento al tratamiento por un lapso mínimo de seis semanas, preguntando al paciente si existe alguna molestia o reacción local en el área tratada; asimismo, el paciente debe usar fotoprotección durante ocho semanas.5
LESIONES VASCULARES
Entre las lesiones vasculares que son susceptibles de tratamiento con luz pulsada se encuentran: mancha en vino de oporto, rosácea, telangiectasias, eritrosis, poiquiloderma de Civatte, granuloma piógeno lago venoso, angioma serpiginoso, angioqueratoma, angiofibroma y cutis marmorata.
La fototermólisis provocada por la luz pulsada, que destruye las lesiones vasculares diana sin dañar estructuras adyacentes, se debe a que el cromóforo de estas lesiones corresponde a la oxihemoglobina que presenta picos de absorción de energía de 418, 543 y 577 nm; sin embargo, el pico de absorción más útil es el que se ubica en los 577 nm.
La posibilidad de variar la longitud de onda, intensidad de fluencias, duración de los pulsos e intervalo entre los mismos hace de este sistema de luz no coherente un instrumento terapéutico muy versátil y efectivo para el tratamiento de diversos tipos de lesiones vasculares.6
Los hemangiomas infantiles son susceptibles de tratamiento con diferentes tipos de láser, sobre todo en etapas iniciales de máculas y pápulas, en combinación con el tratamiento médico. Las malformaciones arteriovenosas, por otra parte, no son susceptibles de tratamiento con láser u otras fuentes de luz. La IPL es el tratamiento de elección para las malformaciones capilares. Las malformaciones venosas responden al tratamiento con láser y otras fuentes de luz (como la luz pulsada) cuando no es posible realizar el tratamiento quirúrgico. La malformación linfática, con componente vascular, se trata con láser y otras fuentes de luz como la IPL. Es imprescindible que las lesiones vasculares sean tratadas con más de una modalidad de láser, IPL o cirugía con la participación de diferentes especialistas.7 8
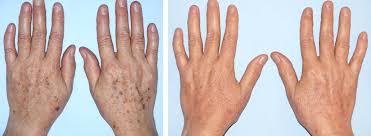
LESIONES PIGMENTARIAS
El tratamiento selectivo de las lesiones pigmentarias melanocíticas y no melanocíticas (pigmento exógeno) se fundamenta en el principio de la termólisis selectiva; el pigmento de localización más superficial puede tratarse con láser de longitud de onda más corta (como la luz pulsada de 510 nm); para la eliminación del pigmento más profundo se requiere de un láser de longitud de onda más larga. El melanosoma es el cromóforo diana de los sistemas láser utilizados en el tratamiento de las lesiones pigmentadas de origen melanocítico.9
La melanina tiene un espectro de absorción amplio, por lo que es posible emplear diferentes longitudes de onda, las cortas son útiles en el tratamiento de lesiones epidérmicas y las largas en las dérmicas. En los tatuajes el cromóforo diana en la partícula de pigmento exógeno.10
El láser tiene tres mecanismos básicos de producción de la alteración melanocítica: fragmentación, vacuolización y una combinación de ambas. Los macrófagos captan el pigmento fragmentado y al cuarto mes posradiación hay aumento de melanófagos y disminución de 90% del número de melanocitos. La IPL es efectiva en lesiones pigmentarias de 0.1 a 6 mm de profundidad como el melasma, lentigo solar, poiquilodermia, efélides y nevo melanocítico.11
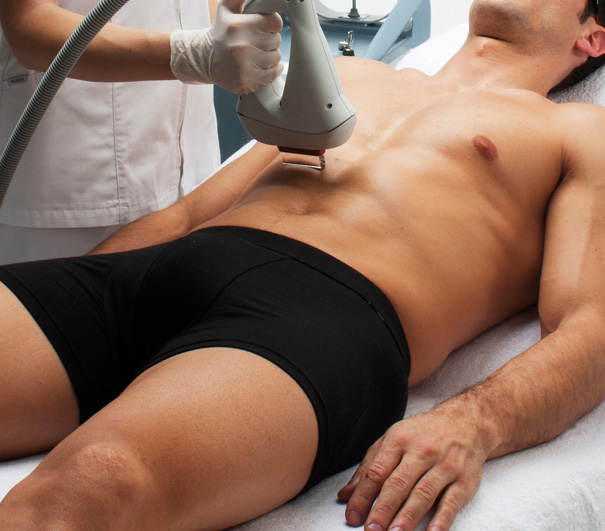
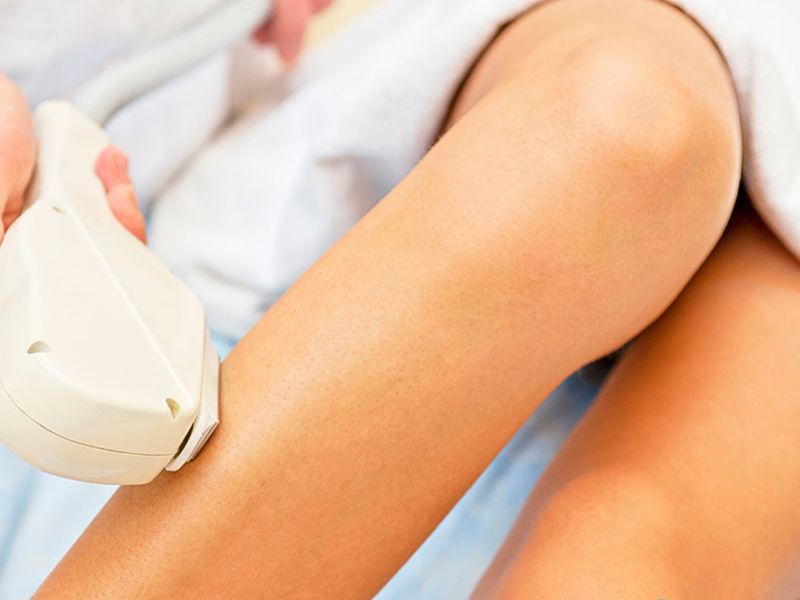
DEPILACIÓN
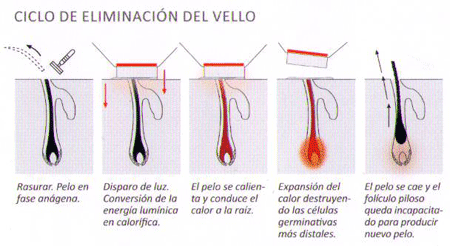
La absorción selectiva de la luz por los cromóforos del pelo tiene la ventaja de que permite el tratamiento de zonas extensas con mucho pelo, provocando poco dolor; la luz se absorbe por la melanina del tallo piloso y es convertida en energía calorífica causando un daño irreversible para el folículo, para evitar que el calor se difunda del pelo a estructuras vecinas se utilizan sistemas pulsados.12
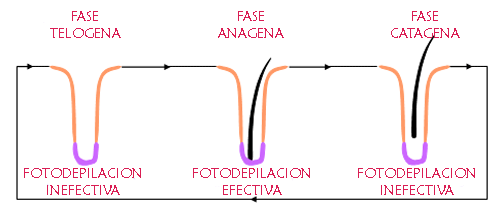
La luz debe penetrar para destruir el bulbo piloso hasta alcanzar una profundidad de 2 a 4 mm, el coeficiente de absorción está relacionado con el grado de oscuridad del pelo (es mayor en el pelo negro que en el rubio), la luz debe actuar en la etapa de anágeno del pelo para que el proceso de depilación sea efectivo. El pelo de la región facial se encuentra en fase de anágeno en 60%, en tanto que el pelo de las piernas se encuentra en esta fase únicamente en 20%, por lo que el proceso de depilación es más eficaz en la cara. Es importante recordar que antes del tratamiento se debe rasurar el área a tratar.13
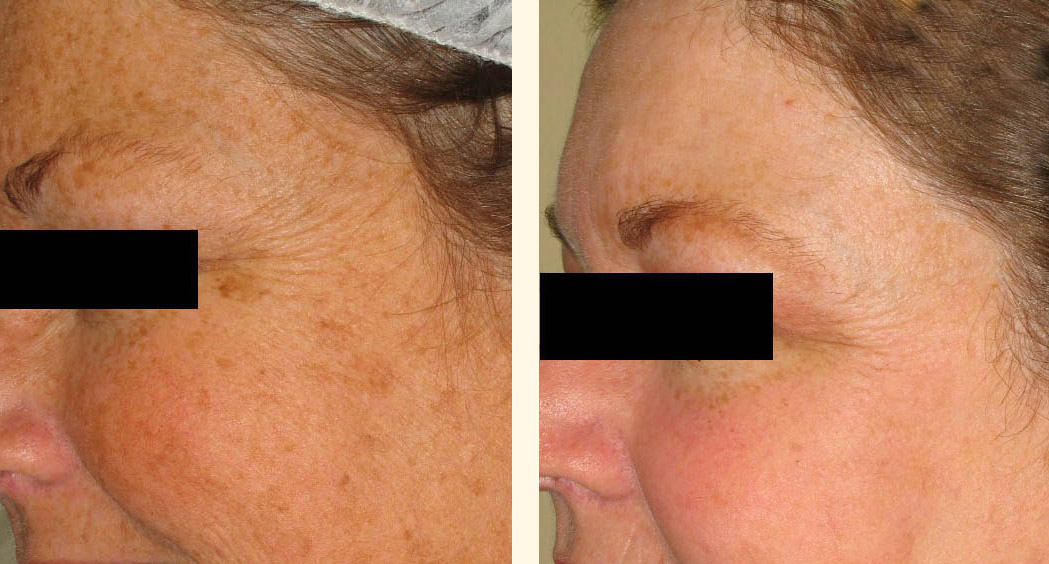
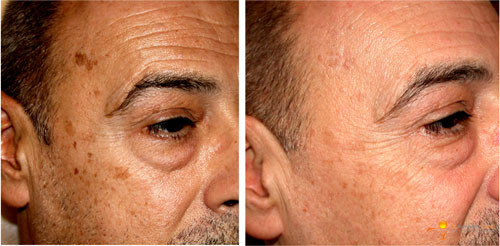
FOTORREJUVENECIMIENTO
El envejecimiento cutáneo se produce tanto por el fotoenvejecimiento como por el envejecimiento intrínseco de la piel; se caracteriza clínicamente no sólo por la aparición de arrugas, sino también por la aparición de alteraciones pigmentarias, adelgazamiento de la piel y telangiectasias.14 Recientemente, varias técnicas no-ablativas de renovación de la piel se han utilizado para el rejuvenecimiento facial, incluyendo el uso de láser y de luz pulsada.
Para definir el mecanismo de acción de la luz pulsada aplicada al rejuvenecimiento de la piel, Feng y cols. realizaron un estudio histológico de biopsias de piel tomadas antes y después de la aplicación de luz pulsada para el rejuvenecimiento de la piel. El análisis demostró que las fibras de colágena tipo 1 y tipo 3 se incrementaron después del tratamiento; se observó un ordenamiento más nítido de las fibras elásticas. A la microscopia electrónica se observó una mayor actividad de los fibroblastos.15
La IPL permite el tratamiento de toda la superficie cutánea (cara, cuello, escote y dorso de manos) no requiere periodo de recuperación o convalecencia y no se produce ablación o púrpura; se puede aplicar a cualquier edad y se puede combinar con otros métodos (toxina botulínica, antioxidantes y ácido retinoico).
La luz pulsada no está indicada en arrugas de expresión, generalmente se requieren de tres a seis sesiones cada dos a seis semanas, se debe de iniciar en la zona preauricular y después de la sesión se recomienda la utilización de cremas con esteroides. Hay que tener presente que no se puede aplicar en pieles bronceadas.
ACNÉ
El tratamiento del acné mediante la utilización de láser o por otros dispositivos de luz es un procedimiento bastante aceptado en la actualidad. Existen dos mecanismos de acción en el tratamiento del acné por estos medios: efecto fotodinámico y efecto fototermolítico. El efecto fotodinámico es debido a la absorción de la luz por las profirinas producidas por el Propionibacterium acnés con picos de absorción en las longitudes de onda de 400, 510, 542, 578, 630 y 665 nm; esta absorción provoca un efecto bactericida. Por otra parte, el mecanismo de la fototermólisis de los vasos sanguíneos que irrigan las glándulas sebáceas, reduce la secreción sebácea.16
En un estudio realizado por Chang y cols. se trataron a 30 mujeres con acné aplicando en un lado de la cara peróxido de benzoilo y en el otro lado se agregó la utilización de luz pulsada, los resultados se evaluaron a las tres semanas después de tres sesiones de tratamiento; no hubo diferencias significativas en cuanto a la reducción de lesiones inflamatorias, pero las manchas rojas, la pigmentación irregular y el tono de la piel mejoró en 63% del lado tratado con IPL contra 33% del lado tratado únicamente con peróxido de benzoilo.17
REFERENCIAS
- Muhlbauer W, Nath G, Kreitmair A. Treatment of capillary hemangiomas and nevi flammei with light. Langenbecks Arch Chir 1976; (Suppl.): S91-S94.
- Anderson RR, Parrish JA. Selective photothermolysis: Precise microsurgery by selective absorption of pulsed radiation. Science 1983; 220(4596): 524-7.
- Goldman MP. Treatment of benign vascular lesions with the photoderm VL high-intensity pulsed light source. Adv Dermatol 1997; 13: 503-21.
- Soon SL, Ross EV. Letter: Use of a perforated plastic shield for precise application of intense pulsed light. Dermatol Surg 2008; 34(8): 1149-50.
- Adamic M, Troilius A, Adatto M, Drosner M, Dahmane R. Vascular lasers and IPLS: Guidelines for care from the
Rev Hosp Jua Mex 2011; 78(4): 240-243 Medina Murillo R. Luz pulsada intensa
European Society for Laser Dermatology (ESLD). J Cosmet
Laser Ther 2007; 9(2): 113-24.
6. Chiu CS, Yang LC, Hong HS, Kuan YZ. Treatment of a tufted
angioma with intense pulsed light. J Dermatolog Treat 2007;
18(2): 109-11.
7. McGill DJ, MacLaren W, Mackay IR. A direct comparison of
pulsed dye, alexandrite, KTP and Nd:YAG lasers and IPL in patients with previously treated capillary malformations. Lasers Surg Med 2008; 40(6): 390-8.
8. Baumler W, Vural E, Landthaler M, Muzzi F, Shafirstein G. The effects of intense pulsed light (IPL) on blood vessels investigated by mathematical modeling. Lasers Surg Med 2007; 39(2): 132-9.
9. Pimentel CL, Rodriguez-Salido MJ. Pigmentation due to stasis dermatitis treated successfully with a noncoherent intense pulsed light source. Dermatol Surg 2008; 34(7): 950-1.
10. Wenzel S, Landthaler M, Baumler W. Recurring mistakes in tattoo removal. A case series. Dermatology 2009; 218(2): 164-7.
11. Bjerring P, Christiansen K. Intense pulsed light source for treatment of small melanocytic nevi and solar lentigines. J Cutan Laser Ther 2000; 2(4): 177-81.
12. Toosi P, Sadighha A, Sharifian A, Razavi GM. A comparisonstudy of the efficacy and side effects of different light sources in hair removal. Lasers Med Sci 2006; 21(1): 1-4.
13. Haedersdal M, Wulf HC. Evidence-based review of hair removal using lasers and light sources. J Eur Acad Dermatol Venereol 2006; 20(1): 9-20.
14. Medina-Murillo R. Proceso de envejecimiento en el climate- rio. Rev Hosp Jua Mex 1994; 61(1): 18-20.
15. Feng Y, Zhao J, Gold MH. Skin rejuvenation in Asian skin: The analysis of clinical effects and basic mechanisms of intense pulsed light. J Drugs Dermatol 2008; 7(3): 273-9.
16. Babilas P, Schreml S, Szeimies RM, Landthaler M. Intense Pulsed Light (IPL): A Review. Lasers Surg Med 2010; 42: 93-104.
17. Chang SE, Ahn SJ, Rhee DY, Choi JH, Moon KC, Suh HS, Soyun C. Treatment of facial acne papules and pustules in Korean patients using an intense pulsed light device equipped with a 530- to 750-nm filter. Dermatol Surg 2007; 33(6): 676-9.
www.MedSpaMx.com Es la pagina de donde encontrarás más y mejor contenido de estos temas





No Comments